Eliana Colucci1, Cristian Mattei2, Rocco Sclafani3, Salvatore Notaristefano3, Elisabetta Bordoni3, Andrea Santucci3, Alessandro Aimi3, Claudio Cavallini3
1. Department of Cardiology, University of Perugia School of Medicine, Perugia, Italia
2. Unità Operativa di Cardiologia, Azienda Ospedaliero Universitaria “Ospedali Riuniti”, Ancona, Italia
3. Unità Operativa di Cardiologia, Azienda Ospedaliero Universitaria “Santa Maria della Misericordia”, Perugia, Italia
ABSTRACT
La sindrome platipnea-ortodeossia (POS) è una condizione rara associata a uno shunt intracardiaco destro-sinistro, che va sospettata nei casi in cui la presentazione clinica si caratterizzi per la presenza di ipossiemia e desaturazione correlate ai cambiamenti di posizione. Il fattore che predispone più di frequente alla POS è la pervietà del forame ovale, che da solo in genere non è sufficiente a determinare la manifestazione clinica sindromica e necessita di un altro fattore “trigger” a cui si associa nel causare la POS.
La ricercare di uno shunt intracardiaco attraverso una metodica di imaging non invasiva come l’ecocardiografia può permettere di arrivare a una diagnosi precoce di POS e a un trattamento mirato.
CASO CLINICO
Un uomo di 42 anni si è recato presso il Pronto Soccorso dell’Ospedale Santa Maria della Misericordia per dispnea progressivamente ingravescente esordita dopo incidente stradale con trauma toracico da airbag.
A luglio 2020 il paziente, con storia di tossicodipendenza, era stato sottoposto ad un intervento di sostituzione valvolare aortica con protesi Perimount Magna Ease 23 mm per endocardite batterica su valvola aortica da Stafilococco Aureus Meticillino Resistente, complicata da insufficienza aortica severa con instabilità emodinamica ed embolizzazione settica multiorgano. A febbraio 2022, per recidiva di endocardite su protesi valvolare aortica, è stato sottoposto a reintervento cardiochirurgico con impianto di bioprotesi Medtronic Freestyle 23 mm, complicato da blocco atrio-ventricolare completo per cui si è reso necessario l’impianto di pacemaker definitivo.

La valutazione clinica, ecografica e la radiografia del torace in Pronto Soccorso non hanno mostrato segni di congestione polmonare.
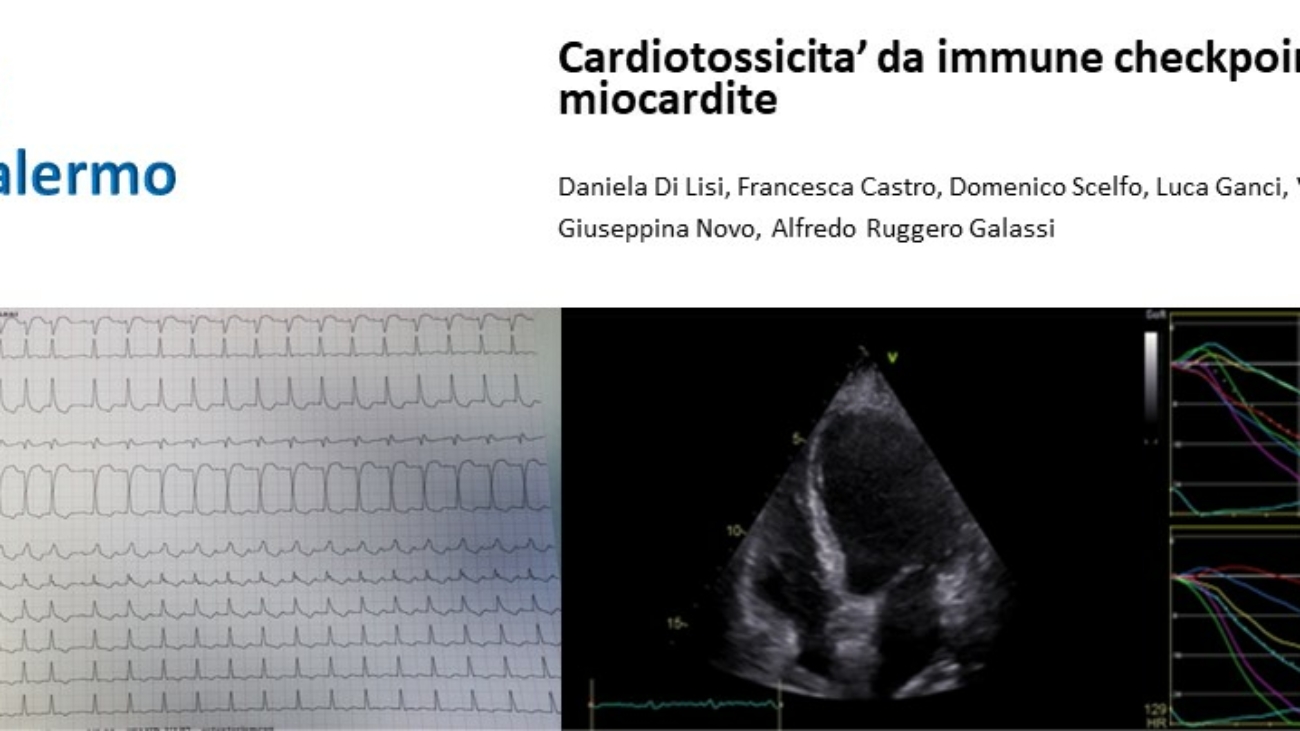
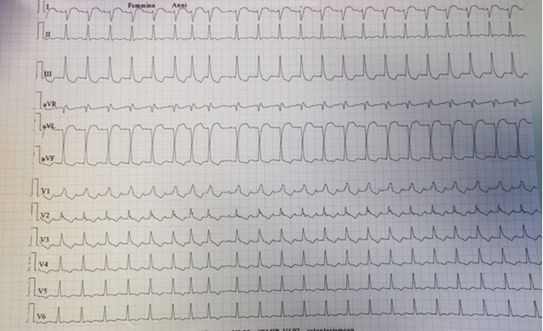
L’ecocardiogramma mostrava una disfunzione ventricolare sinistra con frazione d’eiezione pari al 40% per acinesia apicale e insufficienza tricuspidalica (IT) severa.
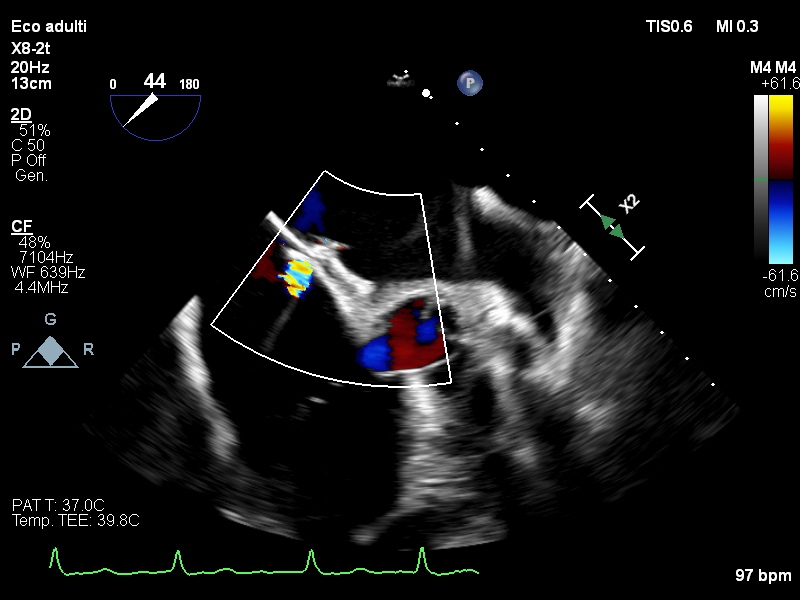
Per l’ipotesi di contusione cardiaca con lesione dell’arteria discendente anteriore, veniva eseguita una coronarografia che non ha riscontrato reperti patologici. Nonostante un lieve miglioramento della funzione contrattile ventricolare sinistra, il paziente ha continuato ad essere dispnoico in posizione ortostatica (saturazione periferica di ossigeno in ortostatismo 85%) con completo benessere in posizione supina. Nel sospetto di sindrome platipnea-ortodeossia (POS) è stato sottoposto ad ecocardiogramma transesofageo con microbolle1 che dimostrava pervietà del forame ovale (FOP) con evidenza di shunt destro-sinistro al color-Doppler e passaggio di microbolle di severa entità in condizioni basali.
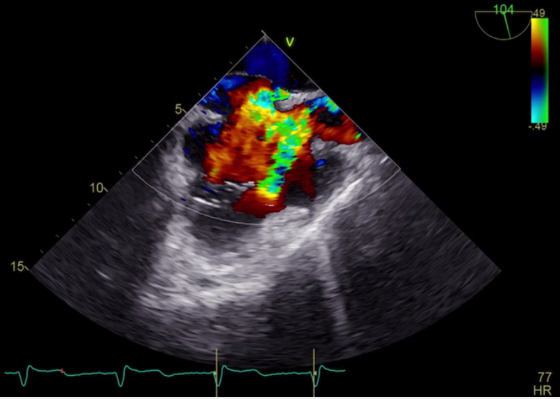
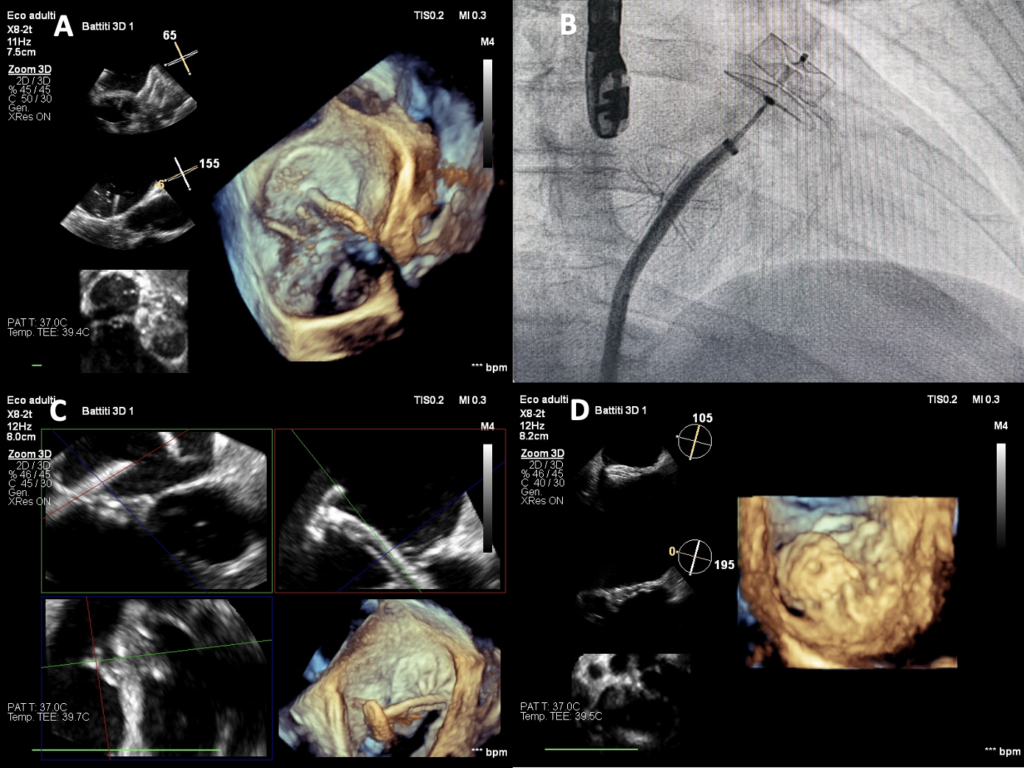
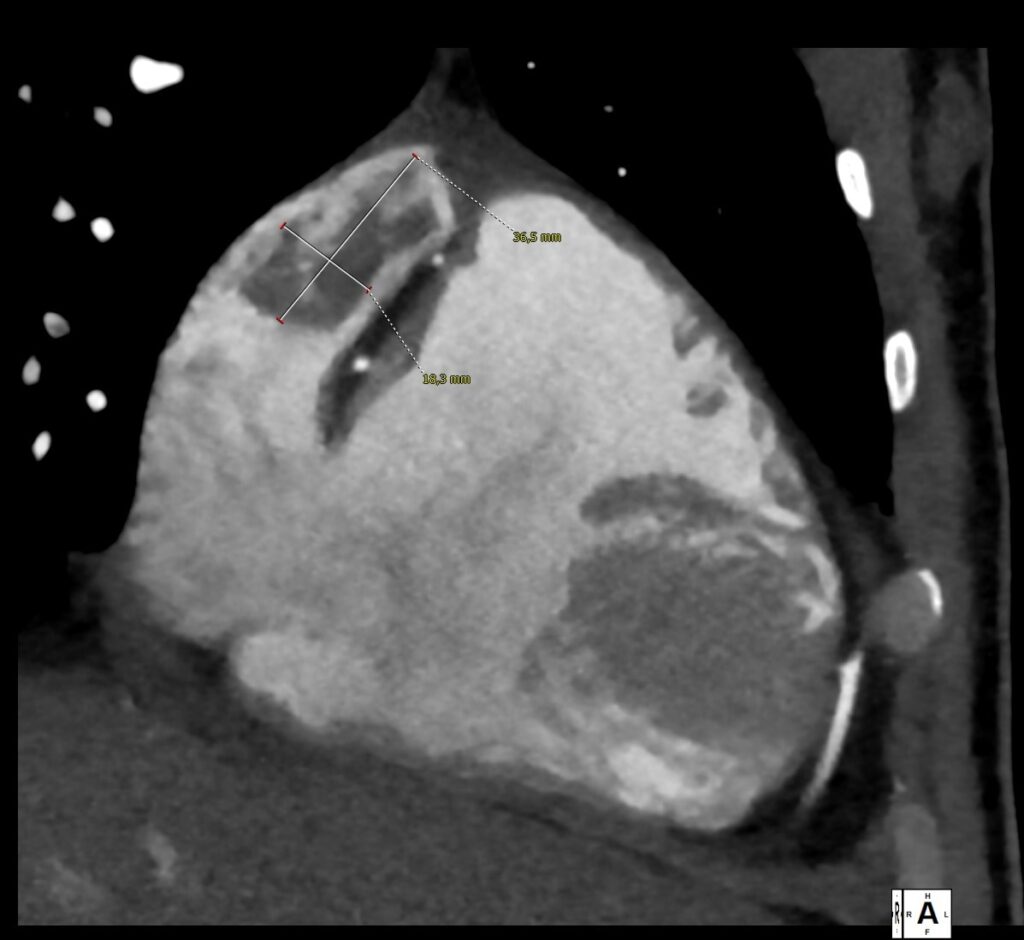
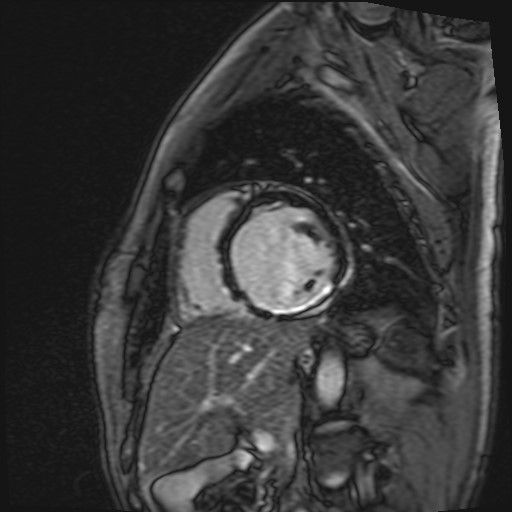
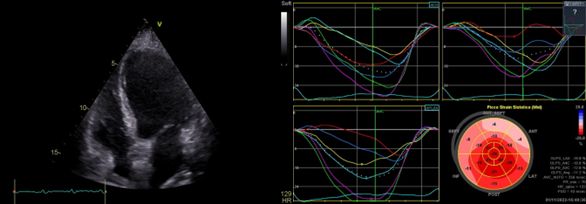
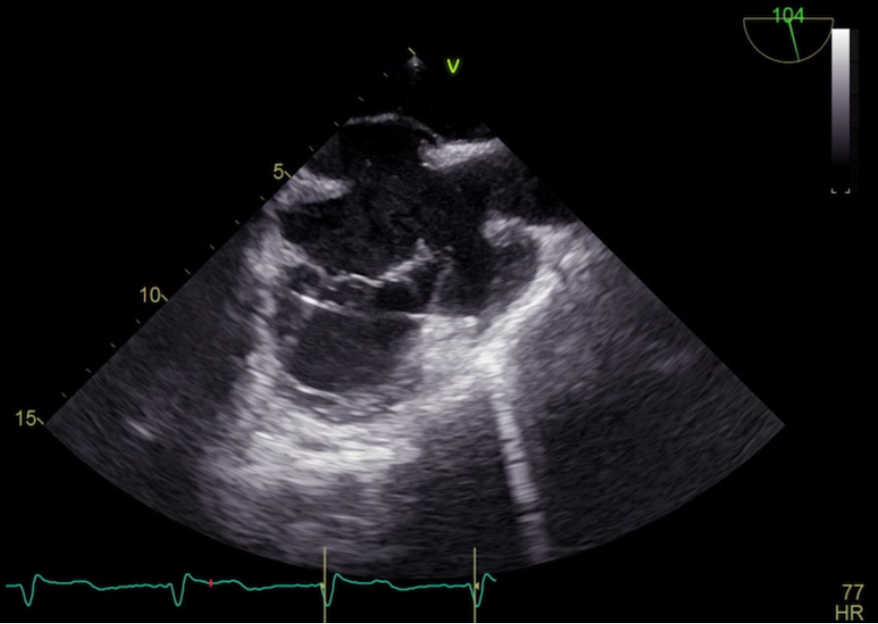
Contestualmente si è evidenziata la presenza di flail del lembo tricuspidalico posteriore da rottura di corda tendinea, condizionante IT severa con jet di rigurgito diretto verso il setto interatriale e il forame ovale (Figura 1 e 2), e una formazione trombotica a livello dello sbocco della vena cava inferiore.
Alla luce dei dati ecocardiografici e della presentazione clinica, è stata confermata la diagnosi di POS secondaria a IT severa da rottura di corda tendinea e flail del lembo tricuspidalico posteriore verosimilmente causata dall’incidente stradale.
Data l’alta probabilità di un futuro reintervento sulla bioprotesi aortica, l’elevato rischio chirurgico correlato ad un terzo reintervento e l’assenza di sintomi e/o segni di scompenso cardiaco destro, la decisione collegiale in Heart Team è stata di procedere con la chiusura percutanea del FOP e di attuare uno stretto follow-up clinico ed ecocardiografico per l’IT.
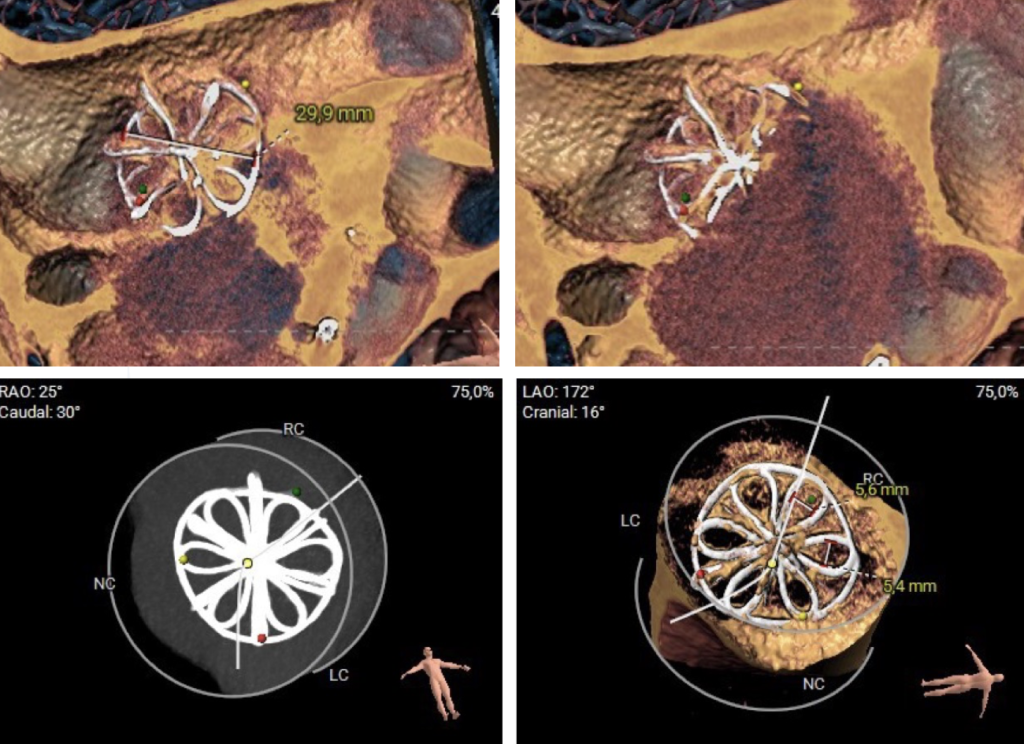
In seguito alla chiusura percutanea del FOP con dispositivo Amplatzer Cribriform Multifenestrated Septal Occluder 25, il paziente ha avuto un immediato beneficio sintomatologico e ha mantenuto buoni valori di saturazione periferica di ossigeno sia in clinostatismo, sia in ortostatismo.
DISCUSSIONE
La POS è una condizione rara caratterizzata da ipossiemia e dispnea in ortostatismo ma saturazione periferica normale in posizione supina, più frequentemente dovuta a shunt destro-sinistro favorito dalla presenza di FOP2.
Tuttavia, considerando che in circa il 25% della popolazione3 il forame ovale risulta pervio dopo la nascita, va ipotizzata una causa scatenante che accentui lo shunt destro-sinistro e favorisca la comparsa di POS. La particolarità4-6 del caso clinico risiede nel trigger anatomico che ha determinato lo sviluppo della POS, ovvero la rottura di corda tendinea conseguente a trauma toracico chiuso e la presenza di un severo jet di IT diretto verso un FOP pre-esistente condizionante lo shunt destro-sinistro in ortostatismo.
CONCLUSIONI
La POS è una condizione rara specialmente dopo trauma toracico. In presenza di dispnea e ipossiemia persistente associata a cambiamenti di posizione, ricercare uno shunt intracardiaco attraverso una metodica di imaging non invasiva come l’ecocardiografia1 può permettere di arrivare a una diagnosi precoce e ad un trattamento mirato, che sia esso chirurgico o percutaneo.
BIBLIOGRAFIA
1. Somers C, Slabbynck H, Paelinck BP. Echocardiographic diagnosis of platypnoea-orthodeoxia syndrome after blunt chest trauma. Acta Cardiol. 2000 Jun;55(3):199-201. doi: 10.2143/AC.55.3.2005741. PMID: 10902047.
2. Akin E, Krüger U, Braun P, Stroh E, Janicke I, Rezwanian R, Akin I, Schöls WH. The platypnea-orthodeoxia syndrome. Eur Rev Med Pharmacol Sci. 2014;18(18):2599-604. PMID: 25317791.
3. Hagen PT, Scholz DG, Edwards WD: Incidence and size of patent foramen ovale during the first 10 decades of life: an autopsy study of 965 normal hearts. Mayo Clin Proc 1984;59:17–20.
4. Ribichini F, Conte R, Lioi A, Dellavalle A, Ugliengo G. Subacute tricuspid regurgitation with severe hypoxemia complicating blunt chest trauma. Chest. 1996 Jan;109(1):289-91. doi: 10.1378/chest.109.1.289. PMID: 8549204.
5. Hsu PF, Leu HB, Lu TM, Yu WC, Hsu TL. Platypnea-orthodeoxia syndrome occurring after a blunt chest trauma with acute tricuspid regurgitation. Am J Med. 2004 Dec 1;117(11):890-1. doi: 10.1016/j.amjmed.2004.09.010. PMID: 15589503.
6. Hatani Y, Tanaka H, Kajiura A, Tsuda D, Matsuoka Y, Kawamori H, Soga F, Matsumoto K, Inoue T, Okita Y, Hirata KI. Sudden Onset of Platypnea-Orthodeoxia Syndrome Caused by Traumatic Tricuspid Regurgitation With Ruptured Chordae Tendineae After Blunt Chest Trauma. Can J Cardiol. 2018 Aug;34(8):1088.e11-1088.e13. doi: 10.1016/j.cjca.2018.03.022. Epub 2018 Apr 27. PMID: 29980469.