Nicola Verde, Attilio Leone, Marisa Avvedimento, Maria Scalamogna, Cristina Iapicca, Domenico Angellotti, Federica Ilardi
Università Federico II di Napoli, Napoli
La scelta della adeguata terapia antiaggregante in pazienti con sindrome coronarica acuta rappresenta una delle sfide maggiori per i cardiologi, data la contemporanea presenza in larga fascia della popolazione di criteri di rischio ischemico ed emorragico.
Il nostro caso clinico tratta di un paziente maschio, di 51 anni, con numerosi fattori di rischio tra i quali abitudine tabagica, ipertensione arteriosa, diabete mellito in terapia con ipoglicemizzanti orali ed insulina, dislipidemia, obesità, arteriopatia obliterante degli arti inferiori, cirrosi epatica HCV correlata ed insufficienza renale cronica al III stadio.
Nell’aprile 2017 era stato sottoposto ad angioplastica transluminale percutanea (PTA) di arteria tibiale anteriore e posteriore sinistra e nel marzo 2018 ad amputazione dell’avampiede sinistro. Nel giugno 2018 si era recato in pronto soccorso con copiosa ematemesi dovuta a rottura di varici esofagee ed era stato sottoposto a multiple trasfusioni di emazie concentrate.
Giungeva nel novembre 2019 mediante trasferimento da altro centro dove si era recato per dolore toracico e innalzamento degli indici di necrosi miocardica per cui veniva posta diagnosi di SCA-NSTEMI. Contestualmente veniva riscontrata all’ecocardiogramma una riduzione della frazione di eiezione che si attestava al 32%.
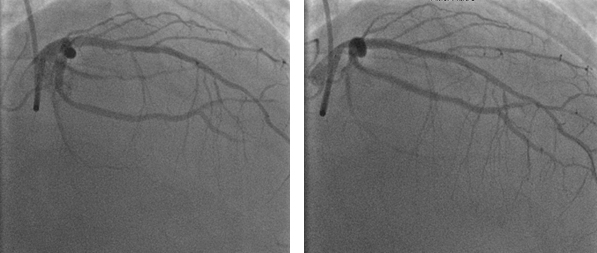
All’angiografia coronarica si evidenziava una stenosi emodinamicamente significativa del Ramo Interventricolare Anteriore al tratto medio (FFR 0.78), per cui veniva impiantato uno stent Xience Sierra 3.5 x 18 mm con un buon risultato finale, confermato dalla valutazione post-PCI con OCT ed una stenosi del 60% non emodinamicamente significativa (FFR 0.82) sul secondo ramo del margine ottuso.
A questo punto si poneva il dilemma del regime antiaggregante da utilizzare data la contestuale presenza di fattori determinanti elevato rischio ischemico ed emorragico.
Tra i fattori di rischio ischemico andavano annoverati la presenza di comorbidità quali malattia aterosclerotica polidistrettuale, il diabete mellito e l’insufficienza renale cronica (eGFR 40 ml/min/m2), la presentazione clinica come sindrome coronarica acuta e la malattia coronarica multivasale.1
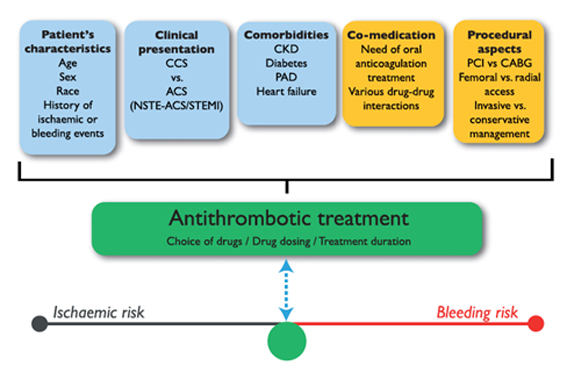
In blu sono rappresentati fattori intrinseci (le caratteristiche del paziente, la presentazione clinica e le comorbidità), mentre in giallo le variabili estrinseche (la terapia e gli aspetti procedurali). La scelta dell’adeguato trattamento antitrombotico (la scelta del farmaco, il dosaggio e la durata del trattamento) deve essere attentamente valutata in base al peso di tali fattori sul rischio ischemico ed emorragico.
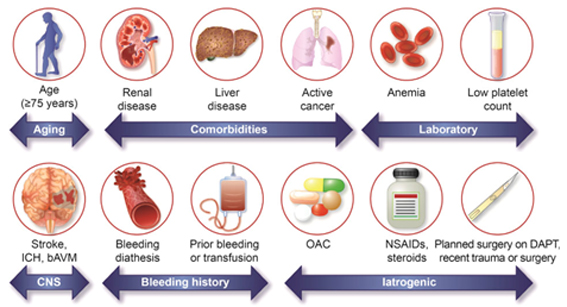
Il rischio emorragico veniva invece valutato come elevato secondo i criteri validati ARC-HBR, essendo il paziente affetto da cirrosi epatica ed emoglobina al baseline <11 g/dL (10.8 g/dL).2
Si decideva dunque di avvalersi degli score clinici raccomandati dall’update della società europea di cardiologia sulla duplice terapia antiaggregante quali Precise DAPT score e DAPT score.3
Il primo, che valuta prevalentemente il rischio emorragico, collocava il paziente nella categoria ad alto rischio (valore calcolato = 60). Il secondo, invece, benchè validato ad un anno di distanza dalla PCI, ci consentiva di considerare ancor di più il paziente ad alto rischio ischemico (valore calcolato = 5).
Diversi trial randomizzati negli ultimi anni hanno confrontato regimi antiaggreganti alternativi alla doppia terapia antiaggregante (DAPT) standard per 12 mesi.
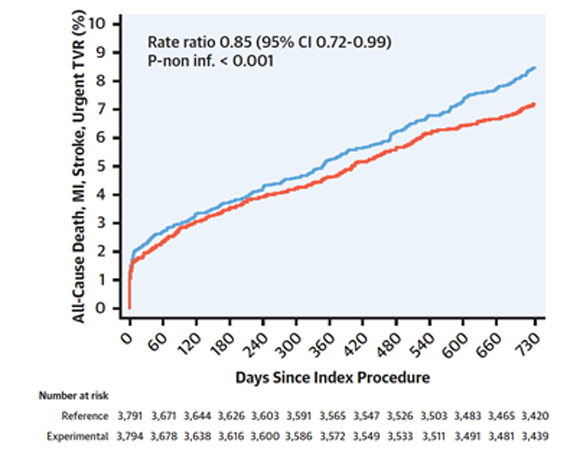
In rosso è rappresentato il gruppo sperimentale (Aspirina+Ticagrelor 90 mg per 1 mese seguiti da 23 mesi di monoterapia con Ticagrelor 90 mg) mentre in blu il gruppo di controllo (12 mesi di doppia terapia antiaggregante seguiti da 12 mesi di monoterapia con Aspirina).
Tra questi, il Global Leaders, confrontava in una popolazione di 15968 pazienti, una strategia di DAPT standard per 12 mesi seguita da monoterapia con aspirina per il successivo anno, con una strategia basata su un mese di doppia terapia antiaggregante con Ticagrelor bis in die (bid) e aspirina, seguito da 23 mesi di singola terapia antiaggregante con Ticagrelor 90 mg bid4; tuttavia l’ approccio sperimentale non risultava superiore per l’endpoint primario di mortalità per tutte le cause e infarto-Q a 2 anni. Successivamente lo studio Glassy (sottoanalisi del trial principale) evidenziava una non inferiorità della terapia sperimentale rispetto al braccio di controllo per l’endpoint ischemico con una riduzione dei sanguinamenti maggiori (BARC 3-5) nei pazienti che si presentavano con sindrome coronarica acuta.5
Lo studio Twilight confrontava invece una strategia di monoterapia con ticagrelor 90 mg bid dopo 3 mesi di doppia terapia antiaggregante, rispetto ad una strategia standard DAPT in termini di sanguinamenti maggiori, dimostrando una superiorità del braccio sperimentale rispetto al braccio di controllo, con una riduzione significativa dei sanguinamenti ad 1 anno, senza incremento del rischio di morte, infarto miocardico o stroke.6
La nostra scelta sulla base delle evidenze scientifiche è stata quella di optare per un mese di doppia terapia antiaggregante con Aspirina e Ticagrelor 90 mg bid seguita da 11 mesi di monoterapia con Ticagrelor 90 mg bid, e successivamente da monoterapia con Ticagrelor 60 mg bid, oltre all’ ottimizzazione della terapia per lo scompenso cardiaco.
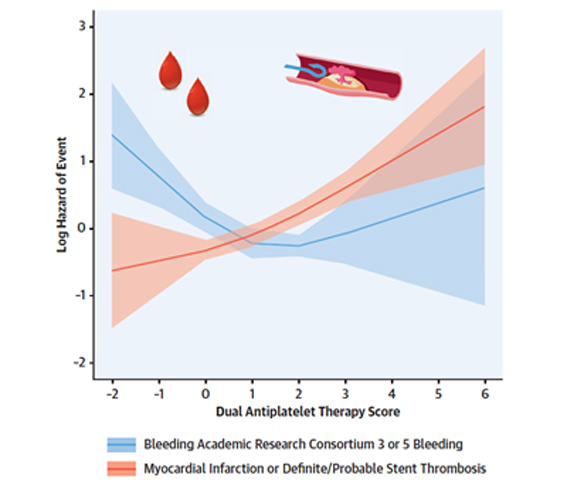
Associazione tra DAPT score e rischio di infarto del miocardio e trombosi di stent (in rosso) e sanguinamenti BARC 3 o 5 (in blu).
A 18 mesi dall’ evento il paziente non ha sperimentato eventi ischemici né emorragici e all’ ultimo controllo ecocardiografico mostrava una frazione di eiezione del 40%. In conclusione una DAPT personalizzata si è dimostrata d’ aiuto nel bilanciamento tra rischio ischemico ed emorragico, e la monoterapia con ticagrelor ha consentito una riduzione del rischio di sanguinamento senza determinare un incremento di quello ischemico.
Bibliografia
- Collet JP, Thiele H, Barbato E, Barthélémy O, Bauersachs J, Bhatt DL, Dendale P, Dorobantu M, Edvardsen T, Folliguet T, Gale CP, Gilard M, Jobs A, Jüni P, Lambrinou E, Lewis BS, Mehilli J, Meliga E, Merkely B, Mueller C, Roffi M, Rutten FH, Sibbing D, Siontis GCM; ESC Scientific Document Group. 2020 ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation. Eur Heart J. 2021 Apr 7;42(14):1289-1367.
- Ueki Y, Bär S, Losdat S, Otsuka T, Zanchin C, Zanchin T, Gragnano F, Gargiulo G, Siontis GCM, Praz F, Lanz J, Hunziker L, Stortecky S, Pilgrim T, Heg D, Valgimigli M, Windecker S, Räber L. Validation of the Academic Research Consortium for High Bleeding Risk (ARC-HBR) criteria in patients undergoing percutaneous coronary intervention and comparison with contemporary bleeding risk scores. EuroIntervention. 2020 Aug 28;16(5):371-379.
- Valgimigli M, Bueno H, Byrne RA, Collet JP, Costa F, Jeppsson A, Jüni P, Kastrati A, Kolh P, Mauri L, Montalescot G, Neumann FJ, Petricevic M, Roffi M, Steg PG, Windecker S, Zamorano JL, Levine GN; ESC Scientific Document Group; ESC Committee for Practice Guidelines (CPG); ESC National Cardiac Societies. 2017 ESC focused update on dual antiplatelet therapy in coronary artery disease developed in collaboration with EACTS: The Task Force for dual antiplatelet therapy in coronary artery disease of the European Society of Cardiology (ESC) and of the European Association for Cardio-Thoracic Surgery (EACTS). Eur Heart J. 2018 Jan 14;39(3):213-260
- Vranckx P, Valgimigli M, Jüni P, Hamm C, Steg PG, Heg D, van Es GA, McFadden EP, Onuma Y, van Meijeren C, Chichareon P, Benit E, Möllmann H, Janssens L, Ferrario M, Moschovitis A, Zurakowski A, Dominici M, Van Geuns RJ, Huber K, Slagboom T, Serruys PW, Windecker S; GLOBAL LEADERS Investigators. Ticagrelor plus aspirin for 1 month, followed by ticagrelor monotherapy for 23 months vs aspirin plus clopidogrel or ticagrelor for 12 months, followed by aspirin monotherapy for 12 months after implantation of a drug-eluting stent: a multicentre, open-label, randomised superiority trial. Lancet. 2018 Sep 15;392(10151):940-949.
- Franzone A, McFadden E, Leonardi S, Piccolo R, Vranckx P, Serruys PW, Benit E, Liebetrau C, Janssens L, Ferrario M, Zurakowski A, Diletti R, Dominici M, Huber K, Slagboom T, Buszman P, Bolognese L, Tumscitz C, Bryniarski K, Aminian A, Vrolix M, Petrov I, Garg S, Naber C, Prokopczuk J, Hamm C, Steg PG, Heg D, Jüni P, Windecker S, Valgimigli M; GLASSY Investigators. Ticagrelor Alone Versus Dual Antiplatelet Therapy From 1 Month After Drug-Eluting Coronary Stenting. J Am Coll Cardiol. 2019 Nov 5;74(18):2223-2234.
- Mehran R, Baber U, Sharma SK, Cohen DJ, Angiolillo DJ, Briguori C, Cha JY, Collier T, Dangas G, Dudek D, Džavík V, Escaned J, Gil R, Gurbel P, Hamm CW, Henry T, Huber K, Kastrati A, Kaul U, Kornowski R, Krucoff M, Kunadian V, Marx SO, Mehta SR, Moliterno D, Ohman EM, Oldroyd K, Sardella G, Sartori S, Shlofmitz R, Steg PG, Weisz G, Witzenbichler B, Han YL, Pocock S, Gibson CM. Ticagrelor with or without Aspirin in High-Risk Patients after PCI. N Engl J Med. 2019 Nov 21;381(21):2032-2042.
- Chichareon P, Modolo R, Kawashima H, Takahashi K, Kogame N, Chang CC, Tomaniak M, Ono M, Walsh S, Suryapranata H, Cotton J, Koning R, Akin I, Kukreja N, Wykrzykowska J, Piek JJ, Garg S, Hamm C, Steg PG, Jüni P, Vranckx P, Valgimigli M, Windecker S, Onuma Y, Serruys PW. DAPT Score and the Impact of Ticagrelor Monotherapy During the Second Year After PCI. JACC Cardiovasc Interv. 2020 Mar 9;13(5):634-646.